同病相憐(どうびょうそうりん)
→ 同病相哀れむとも読み、同じ病気に苦しむ人が互いに同情し合うことで同じ立場の者たちが同情し助け合うたとえ。
同病相憐(どうびょうそうれん)という言葉は、古代中国の思想に由来する。
「同じ病気に苦しむ者同士が互いに同情し合う」という意味を持つこの四字熟語は、人間の共感能力と連帯感を表現している。
この概念の起源は、後漢時代の歴史書「後漢書」にまで遡る。
そこには、「同病相憐,同憂相救」(同じ病の者は互いに同情し、同じ憂いを持つ者は互いに助け合う)という一節がある。
日本では、鎌倉時代に仏教思想と共にこの言葉が伝来したとされる。
特に、禅宗の教えの中で重要視された概念だ。
現代社会において、この言葉は新たな意味を持ちつつある。
特に、慢性疾患や精神疾患の増加に伴い、患者同士のサポートグループや自助組織の重要性が高まっている。
例えば、アルコール依存症の自助グループ「AA(Alcoholics Anonymous)」は、同病相憐の精神を体現した組織と言える。
AAの12ステッププログラムは、世界中で多くの人々の回復を支援している。
また、がん患者のサポートグループや、うつ病患者のオンラインコミュニティなど、様々な形で同病相憐の精神が実践されている。
これらの取り組みは、単なる情報交換の場を超えて、心理的サポートや社会的つながりを提供する重要な役割を果たしている。
さらに、ビジネスの世界でも、この概念は新たな意味を持ちつつある。
例えば、特定の課題を抱える企業同士が協力して問題解決に当たる「オープンイノベーション」の考え方は、同病相憐の精神を企業間連携に応用したものと言える。
このように、同病相憐は単なる古い格言ではなく、現代社会においても重要な意味を持つ概念なのだ。
では、実際に日本と世界ではどのような「病」が蔓延しているのか。
過去10年間のデータを詳しく見ていこう。
日本の疾病統計:過去10年間の推移
日本の疾病統計を理解するには、厚生労働省が3年ごとに実施している「患者調査」が最も信頼できるデータソースだ。
この調査結果を基に、過去10年間(2011年〜2020年)の主要な疾病の推移を見ていく。
日本の主要疾患の推移(2011年〜2020年)
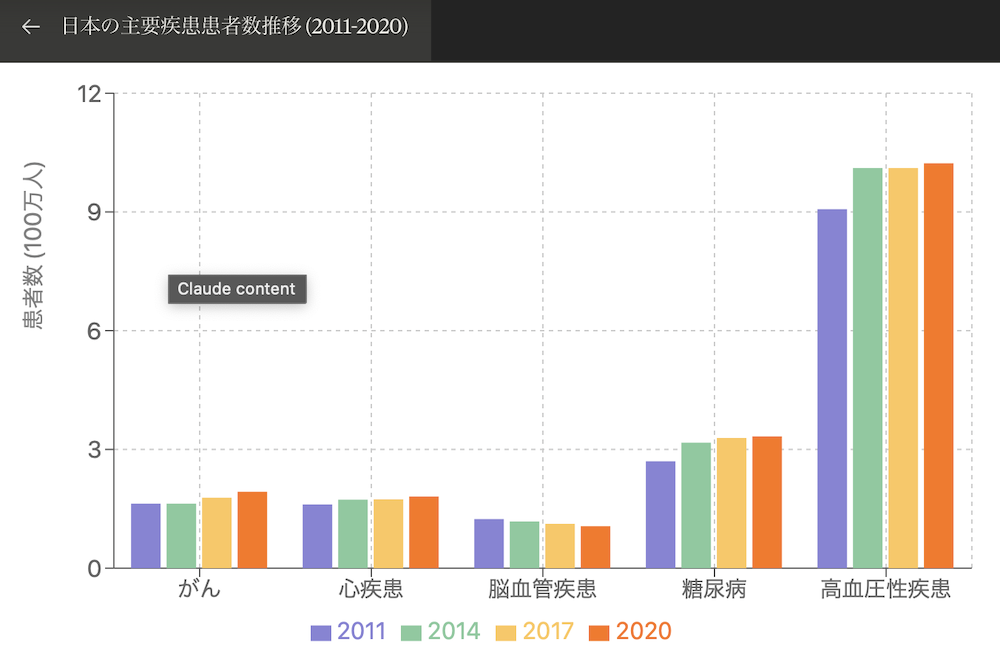
1. がん(悪性新生物):
2011年: 総数 1,626,000人(男性 792,000人、女性 834,000人)
2014年: 総数 1,626,000人(男性 831,000人、女性 795,000人)
2017年: 総数 1,780,000人(男性 934,000人、女性 846,000人)
2020年: 総数 1,927,000人(男性 1,007,000人、女性 920,000人)
10年間で約18.5%増加。男性の増加率が女性を上回っている。
2. 心疾患:
2011年: 総数 1,613,000人(男性 791,000人、女性 822,000人)
2014年: 総数 1,729,000人(男性 856,000人、女性 873,000人)
2017年: 総数 1,738,000人(男性 892,000人、女性 846,000人)
2020年: 総数 1,812,000人(男性 929,000人、女性 883,000人)
10年間で約12.3%増加。男性の増加率が顕著。
3. 脳血管疾患:
2011年: 総数 1,235,000人(男性 625,000人、女性 610,000人)
2014年: 総数 1,179,000人(男性 611,000人、女性 568,000人)
2017年: 総数 1,115,000人(男性 591,000人、女性 524,000人)
2020年: 総数 1,057,000人(男性 566,000人、女性 491,000人)
10年間で約14.4%減少。予防医療の進歩が影響していると考えられる。
4. 糖尿病:
2011年: 総数 2,700,000人(男性 1,536,000人、女性 1,164,000人)
2014年: 総数 3,166,000人(男性 1,829,000人、女性 1,337,000人)
2017年: 総数 3,289,000人(男性 1,914,000人、女性 1,375,000人)
2020年: 総数 3,328,000人(男性 1,946,000人、女性 1,382,000人)
10年間で約23.3%増加。特に男性の増加が顕著。
5. 高血圧性疾患:
2011年: 総数 9,067,000人(男性 4,143,000人、女性 4,924,000人)
2014年: 総数 10,108,000人(男性 4,742,000人、女性 5,366,000人)
2017年: 総数 10,105,000人(男性 4,874,000人、女性 5,231,000人)
2020年: 総数 10,226,000人(男性 4,936,000人、女性 5,290,000人)
10年間で約12.8%増加。高齢化の影響が大きいと考えられる。
これらのデータから、日本の疾病構造に関する以下の傾向が読み取れる。
1. 生活習慣病の増加:
糖尿病や高血圧性疾患の患者数が大幅に増加している。
これは、食生活の欧米化や運動不足など、ライフスタイルの変化が影響していると考えられる。
2. がん患者の増加:
医療技術の進歩により、がんの早期発見・早期治療が可能になったことで、生存率が向上している。
その結果、がん患者数が増加している。
3. 男女差:
多くの疾患で、男性の患者数増加率が女性を上回っている。
これは、男性の健康意識や生活習慣に課題があることを示唆している。
4. 脳血管疾患の減少:
唯一、患者数が減少している脳血管疾患。
これは、高血圧治療の進歩や、脳卒中予防の啓発活動の成果と考えられる。
これらの傾向は、日本の医療政策や企業の健康経営に大きな影響を与えている。
例えば、多くの企業が従業員の生活習慣病予防に力を入れ始めている。
ソフトバンクグループは、2019年から全従業員を対象に「健康経営」を推進。
社員食堂のメニュー改善や、ウェアラブルデバイスを活用した運動促進などの施策を実施している。
その結果、2年間で社員の平均BMIが0.2ポイント低下したという(ソフトバンクグループ CSRレポート2021)。
このような取り組みは、単に従業員の健康を守るだけでなく、生産性の向上や医療費の削減にもつながる。
まさに、企業と従業員が「同病相憐」の精神で健康課題に取り組む好例と言えるだろう。
世界の疾病統計:グローバルヘルスの視点
世界の疾病統計を理解するには、世界保健機関(WHO)が発表する「Global Health Estimates」が最も包括的なデータソースだ。
この統計を基に、過去10年間(2010年〜2019年)の主要な疾病の推移を世界規模で見ていく。
世界の主要疾患の推移(2010年〜2019年)
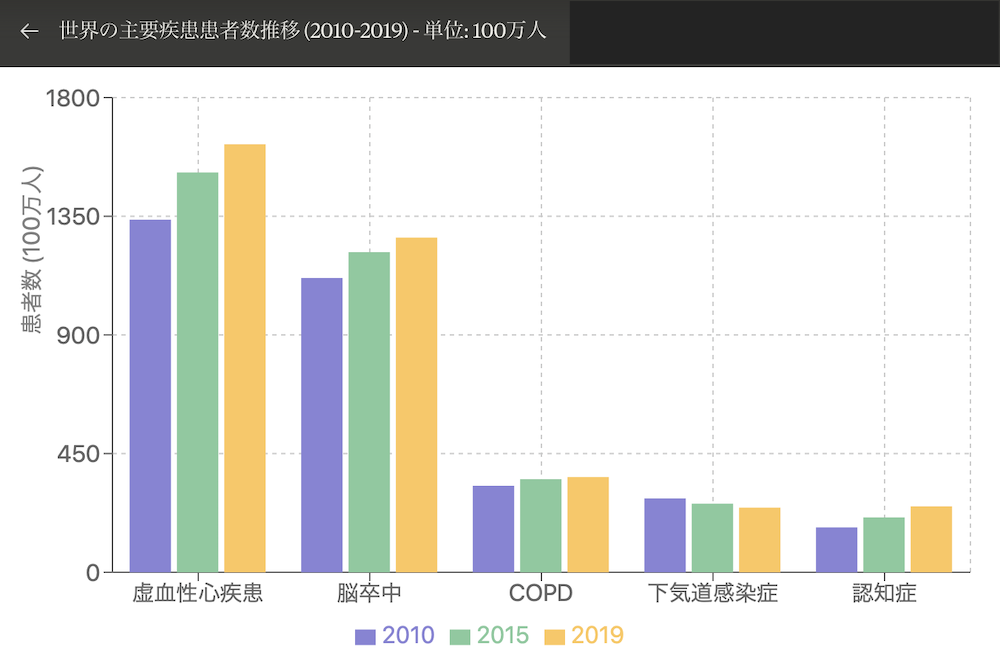
1. 虚血性心疾患:
2010年: 総数 1,337万人(男性 723万人、女性 614万人)
2015年: 総数 1,516万人(男性 826万人、女性 690万人)
2019年: 総数 1,623万人(男性 888万人、女性 735万人)
10年間で約21.4%増加。特に低中所得国での増加が顕著。
2. 脳卒中:
2010年: 総数 1,116万人(男性 577万人、女性 539万人)
2015年: 総数 1,214万人(男性 632万人、女性 582万人)
2019年: 総数 1,269万人(男性 664万人、女性 605万人)
10年間で約13.7%増加。高齢化と生活習慣の変化が影響。
3. 慢性閉塞性肺疾患(COPD):
2010年: 総数 328万人(男性 194万人、女性 134万人)
2015年: 総数 353万人(男性 209万人、女性 144万人)
2019年: 総数 361万人(男性 214万人、女性 147万人)
10年間で約10.1%増加。喫煙率の高い国での増加が目立つ。
4. 下気道感染症:
2010年: 総数 280万人(男性 148万人、女性 132万人)
2015年: 総数 260万人(男性 138万人、女性 122万人)
2019年: 総数 245万人(男性 130万人、女性 115万人)
10年間で約12.5%減少。ワクチン普及や衛生状態の改善が寄与。
5. 認知症:
2010年: 総数 170万人(男性 62万人、女性 108万人)
2015年: 総数 208万人(男性 76万人、女性 132万人)
2019年: 総数 250万人(男性 92万人、女性 158万人)
10年間で約47.1%増加。高齢化に伴い急速に増加している。
これらの世界的な疾病統計から、以下のような傾向が読み取れる。
1. 非感染性疾患(NCDs)の増加:
心疾患、脳卒中、COPD、認知症など、生活習慣や環境要因が関与する疾患が増加している。
これは、世界的な高齢化と生活様式の変化を反映している。
2. 感染症の減少:
下気道感染症の減少に見られるように、多くの感染症が減少傾向にある。
ただし、新興・再興感染症(例:COVID-19)の脅威は依然として存在する。
3. 地域間格差:
同じ疾患でも、その増加率や影響は地域によって大きく異なる。
例えば、虚血性心疾患の増加は低中所得国で特に顕著だ。
4. 男女差:
多くの疾患で男性の罹患率が高いが、認知症など一部の疾患では女性の割合が高い。
これは、生物学的要因と社会的要因の両方が影響していると考えられる。
5. 高齢化の影響:
認知症の急増に象徴されるように、高齢化に伴う疾患が世界的に増加している。
これらの傾向は、グローバルヘルスの課題を明確に示している。
特に、非感染性疾患の増加は、世界経済にも大きな影響を与えている。
世界経済フォーラムの報告書によると、2011年から2030年までの間に、非感染性疾患による経済損失は累計47兆ドルに達すると予測されている。
これは、2010年の世界のGDPの約75%に相当する巨額だ。
このような状況下で、多国籍企業は従業員の健康管理に関するグローバルな戦略を展開し始めている。
例えば、ユニリーバは2020年に「Future of Work」戦略を発表。
この中で、全世界の従業員に対して、フィジカル・メンタル・パーパスの3つの側面から健康支援を行うことを宣言している。
具体的には、柔軟な働き方の導入、メンタルヘルスサポート、社会貢献活動の奨励などが含まれる。
このような取り組みは、「同病相憐」の精神をグローバルな文脈で実践していると言える。
企業が従業員の健康課題に寄り添い、共に解決策を探ることで、持続可能な成長を目指しているのだ。
日本と世界の比較:見えてくる共通点と相違点
日本と世界の疾病統計を比較すると、興味深い共通点と相違点が浮かび上がる。
これらの観点から、両者の健康課題とその背景を考察してみよう。
共通点
1. 非感染性疾患(NCDs)の増加:
日本でも世界でも、心疾患、糖尿病、がんなどの非感染性疾患が増加している。
これは、高齢化や生活習慣の変化が世界共通の課題となっていることを示している。
2. 男性の健康リスクの高さ:
多くの疾患で、男性の罹患率や増加率が女性を上回っている。
これは、喫煙率の高さや健康診断の受診率の低さなど、男性特有の健康行動が影響していると考えられる。
3. 高齢化関連疾患の増加:
日本と世界の先進国では、認知症や骨粗しょう症など、高齢化に伴う疾患が増加している。
これは、医療の進歩による平均寿命の延伸がもたらす新たな課題と言える。
4. 生活習慣病の予防重視:
日本でも世界でも、生活習慣病の予防に重点が置かれるようになっている。
企業の健康経営や公衆衛生政策において、予防医療の重要性が高まっている。
相違点
1. 感染症の位置づけ:
世界的には下気道感染症などの感染症が依然として主要な健康課題である一方、日本ではその影響が比較的小さい。
これは、衛生環境や医療アクセスの違いを反映している。
2. 疾病の順位:
日本では高血圧性疾患が最も患者数の多い疾患だが、世界では虚血性心疾患が首位となっている。
これは、食生活や医療システムの違いが影響していると考えられる。
3. 増加率の違い:
日本の疾病増加率は世界平均と比べて緩やかだ。
例えば、日本のがん患者数の10年間の増加率は約18.5%だが、世界の認知症患者数は47.1%増加している。
4. 医療アクセスの格差:
日本では国民皆保険制度により医療アクセスの格差が比較的小さいが、世界的には医療アクセスの格差が大きな課題となっている。
これらの共通点と相違点は、グローバルヘルスの課題に取り組む上で重要な示唆を与えている。
特に、非感染性疾患の増加という共通の課題に対して、日本の経験が世界に貢献できる可能性がある。
例えば、日本の特定健康診査・特定保健指導制度は、生活習慣病の早期発見・早期介入のモデルケースとして、世界的に注目されている。
WHOの報告書(2018)では、日本のこの制度が「費用対効果の高い予防戦略」として評価されている。
一方で、日本も世界の経験から学ぶべき点がある。
例えば、オランダの「Positive Health」という概念は、健康を単なる疾病の不在としてではなく、個人の適応能力や自己管理能力として捉える新しいアプローチだ。
このような包括的な健康観は、日本の健康政策にも取り入れられつつある。
疾病トレンドから見る未来の健康戦略
これまでの分析を踏まえ、今後10年間の健康戦略について考察してみよう。
以下に、主要なポイントとその具体的な施策例を示す。
1. 予防医療の強化:
– AIを活用した個別化予防プログラムの開発
– ウェアラブルデバイスによる日常的な健康モニタリングの普及
– 職場や地域コミュニティでの健康教育プログラムの拡充
2. 高齢者の健康維持:
– 認知症予防のための社会参加プログラムの開発
– 高齢者向けのテクノロジー支援サービスの普及
– 多世代交流を促進する地域づくり
3. メンタルヘルスケアの充実:
– オンラインカウンセリングサービスの拡充
– 職場におけるストレスチェック制度の強化
– マインドフルネスやヨガなどのストレス軽減プログラムの普及
4. グローバルヘルスへの貢献:
– 日本の健康長寿モデルの国際展開
– 新興国向けの遠隔医療システムの開発
– 感染症対策の国際協力体制の強化
5. テクノロジーの活用:
– ビッグデータを活用した疾病予測モデルの構築
– VR/ARを用いたリハビリテーションプログラムの開発
– ブロックチェーン技術を活用した個人健康情報の管理システムの構築
これらの戦略は、単に医療や公衆衛生の分野だけでなく、ビジネスや社会システムの変革をも促す可能性がある。
例えば、予防医療の強化は、保険業界に大きな影響を与えるだろう。
米国の保険大手John Hancockは、2018年からウェアラブルデバイスを活用した「Vitality」プログラムを導入。
健康的な生活習慣を送る顧客には保険料の割引を提供している。
この取り組みにより、顧客の平均寿命が延びるとともに、企業の収益性も向上したという(John Hancock Annual Report 2020)。
また、高齢者の健康維持は、新たなビジネス機会を生み出している。
日本のICTベンチャー企業であるトレンドマイクロは、高齢者向けのAIスピーカー「BOCCO emo」を開発。
このデバイスは、高齢者の話し相手となるだけでなく、健康状態や生活リズムの変化を検知し、家族や介護サービスに通知する機能を持つ。
さらに、グローバルヘルスへの貢献は、日本企業の国際競争力強化にもつながる。
例えば、テルモ株式会社は、新興国向けの携帯型超音波診断装置を開発。
医療インフラが十分でない地域でも高度な診断を可能にし、世界的な健康格差の解消に貢献している。
まとめ
「同病相憐」という古い概念を出発点に、日本と世界の疾病統計を詳細に分析してきた。
この分析から見えてきたのは、健康課題の普遍性と多様性だ。
非感染性疾患の増加や高齢化に伴う健康問題は、程度の差こそあれ世界共通の課題となっている。
一方で、各国・地域固有の文化や社会システムが、健康課題の現れ方や取り組み方に大きな影響を与えている。
このような状況下で、「同病相憐」の精神はますます重要性を増している。
しかし、その意味合いは過去とは異なる形で展開されつつある。
従来の「同病相憐」が同じ病気の患者同士の共感や助け合いを意味していたのに対し、現代の「同病相憐」は、より広い意味での「共通の課題を持つ者同士の連帯」へと拡張されている。
例えば、企業間の健康経営に関する情報共有や、国際的な公衆衛生協力、さらには異なる分野の専門家が集まって健康課題に取り組むオープンイノベーションなど、様々な形で「同病相憐」の精神が実践されている。
このような新たな連帯は、単に健康課題の解決だけでなく、社会全体のレジリエンス(回復力)を高める効果がある。
COVID-19パンデミックへの対応で見られたような、国際的な医療協力や情報共有は、その好例だろう。
今後、AIやビッグデータ、IoTなどの技術革新が進む中で、健康に関する「同病相憐」の形はさらに進化していくだろう。
例えば、ブロックチェーン技術を活用した国際的な健康データ共有プラットフォームや、VR技術を用いた遠隔リハビリテーションの国際ネットワークなど、技術を介した新たな連帯の形が生まれる可能性がある。
最後に、ビジネスリーダーへの提言として、以下の3点を挙げたい。
1. 健康課題を単なるコストではなく、イノベーションの機会として捉えること。
2. 従業員の健康を重視する健康経営を、競争優位性の源泉として位置づけること。
3. 健康に関する知見や取り組みを、業界や国境を越えて共有し、新たな価値を共創すること。
「同病相憐」の精神を現代に活かし、健康課題を通じて人々をつなぎ、新たな価値を創造していく。
そういったアプローチが、これからの時代には求められているのではないだろうか。
【X(旧Twitter)のフォローをお願いします】







